張金堅:國際乳癌防治月有感,談台灣乳篩政策與展望

本文摘自<常春月刊>499期
文/張金堅
為降低國人癌症死亡率,行政院於今年7月11日拍板定案,明年起將擴增四大癌症篩檢對象,預算由今年28億元增加至68億元,增加額度高達40億元。以乳癌篩檢為例,考量乳癌是女性發生率第一位的癌症,且發生人數持續增加,從45歲至69歲,擴大為40歲至74歲女性。
其實台灣乳癌篩檢之沿革從1994年開始已歷經五個階段的演進,此次算是第六階段的開始。在這過程中,是由台大公衛學院陳秀熙教授領軍的篩檢團隊負責規劃與執行,本人也參與其中,略知一二,所以在此國際乳癌防治月(十月),將國內篩檢的過程及結果與讀者分享。
以西方國家乳癌篩檢實證醫學作為借鏡
為了確認乳癌篩檢是否可以降低死亡率,在過去六十幾年當中,西方國家有八個大型的乳癌篩檢隨機分派試驗。早在1960年美國的健康保險計劃(HIP)就有第一個利用隨機分派試驗來評估乳癌篩檢成效的研究。而後瑞典有四個大型試驗在1976至1988年間進行,這五個臨床試驗結果非常相近,死亡率下降約24%。
而後英國乳癌篩檢計劃亦證實死亡率下降約27%,所以許多西方國家相繼展開乳癌篩檢服務性計劃,結果發現其降低死亡有介於20%至40%的效益。所以台灣也因應乳癌發生率逐年增加及死亡率亦年年上升,衛生當局開始思考乳癌篩檢政策的推行。
台灣乳癌篩檢政策沿革
台灣的乳癌篩檢政策受到上述西方國家實證醫學的影響,從西元1994年開始進行一系列乳癌篩檢臨床試驗的進行,直到明年擴增到40至74歲,每兩年提供一次免費乳房X光攝影檢查,共歷經六個階段,兹分述如下:
初期(1994年至1998年):選擇性乳癌篩檢計劃(台灣多中心式乳癌篩檢計劃)
在1994年到1998年間,考量當時乳癌發生率較西方國家仍低的情況,當時的衛生署保健處(現國民健康署)在台灣乳房醫學會主導下,執行台灣多中心式乳癌篩檢計劃。該計劃以台灣17家醫學中心或區域醫院以上的醫療單位,邀請家族有一人得乳癌的35歲以上二等親女性親屬(包括母親、女兒、姊妹、祖母)至醫院接受乳癌篩檢,所提供的服務為每年一次的醫師理學檢查、乳房X光攝影檢查及乳房超音波的綜合篩檢。
截至1998年,共有4865名女性參加,結果有偵測出76位乳癌病人,而且證實有臨床效益,因此政府開始思考對一些具危險性的婦女實施乳房X光攝影的篩檢服務。
第二期(1999年至2001年):社區到點乳房理學檢查篩檢
當時衛生署保健處自1999年到2001年間,試辦百萬婦女社區到點服務篩檢計劃,本來想利用乳房超音波及醫師乳房觸診併用,但後來發現乳房超音波並不適用於社區到點的篩檢。
結果這三年期間有將近90萬人接受醫師之乳房觸診,祇有3萬多人(3.7%)同時接受乳房超音波檢查,結果發現乳房觸診無法提升乳癌的偵測率。
第三期( 2002年至2004年):利用問卷及乳房X光攝影進行乳癌二階段篩檢
基於乳房X光攝影篩檢成本考量,加上發生率仍不高,於是採用二階段乳癌篩檢模式。第一階段先利用問卷篩檢出乳癌的高危險群,篩檢標準包括乳癌家族史、月經史及生育史,找出危險分數高於中位數(-9分)的婦女,再經由公共衛生護理人員的邀約,接受第二階段乳癌X光攝影。
至2004年6月為止,共有將近22萬婦女參加篩檢,其中117,550名婦女危險分數高於中位數(-9分)以上,共有69,092名婦女接受第二階段乳房X光檢測(如表一),結果亦證實有臨床效益。

第四期(2004年7月至2009年12月):大規模乳房X光攝影檢查
因第三期證實具有臨床效益,加上乳癌發生率年年上升,所以從2004年7月開始,台灣真正以族群為主的全面大規模推動乳癌篩檢計劃,年齡介於50至69歲,每二年可接受一次免費乳房X光攝影。
第五期(2010年至2024年):大規模乳房X光攝影檢查
由於乳癌發生年齡高峰集中在45至54歲之間,所以從2009年年底,再將篩檢年齡下修至45歲,而且有家族史者則下修至40歲,所以篩檢人數激增。在2010年增至50萬人次,2017年則近85萬人次。
第六期(2025年1月起):大規模乳房X光攝影檢查
因應國家政策再次將上下年齡的門檻下修至40歲,上修至74歲,可以接受每兩年一次免費乳房X光攝影之篩檢。(如表二)

接受乳癌篩檢可以早期發現乳癌
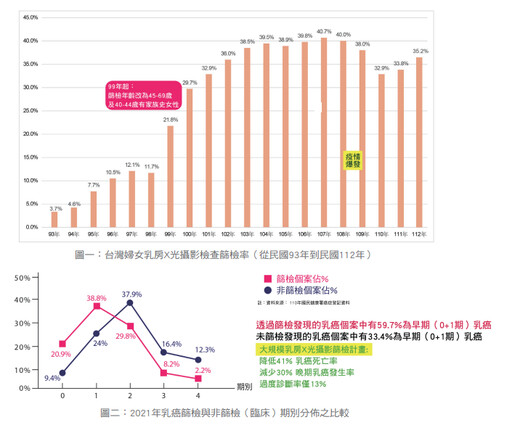
從圖一可以看出全面性二年一次乳房X光攝影檢查之篩檢率逐年增加,但因新冠肺炎篩檢率而有所下降。這些年來,國內篩檢率大約落在40%上下,比起歐美篩檢率的80%,韓日篩檢率亦達有60~70%之間,我們還有改進的空間。根據陳秀熙教授的研究團隊發表在《美國醫學會雜誌:腫瘤學》期刊的研究報告,發現接受每二年一次的乳房X光攝影者比沒有接受檢查者,其死亡率可降低41%,而早期發現乳癌率增加30%,但有13%過度診斷之比率,其結果是亞洲國家中首屈一指,值得引以為傲的(如圖二)。
將來推行客製化的乳癌篩檢模式,可以增加效益而且減低成本
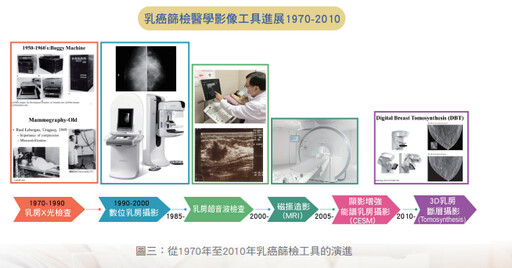
在亞洲國家包括台灣在內,乳癌的發生率、年齡層及癌症生物特性與歐美的乳癌不盡相同,特別年輕型乳癌比歐美較多,所以乳癌篩檢對策,除了停經後較年長婦女的篩檢可以參考西方國家的經驗之外,對於年輕婦女在篩檢工具的考量,除了使用乳攝,可能必須使用多重篩檢工具來輔助。Berg等人之研究團隊證實,針對高危險婦女實證乳房X光攝影合併乳房超音波或乳房磁振造影可以增加乳癌偵測率,但也相對增加偽陽性率。隨著醫療的進步,有更多的乳房影像診斷工具出現,如3D乳房斷層攝影(Tomosynthesis)、顯影增強能譜乳房攝影(CESM),加上年輕型乳癌有遺傳化傾向及易感受性,因此推動篩檢政策要考量風險的高低(如圖三)。
為了解決及克服此項難題,台大公衛陳秀熙教授等人之研究團隊建構了三階段乳癌癌化預測模式,算出個人的風險分數(如圖四),此三階段檢測應用於台灣百萬婦女篩檢世代,並確定哪一危險族群而用不同的篩檢模式,例如,對於族群中前百分之十的乳癌極高危險族群,建議其篩檢工具可為乳房攝影合併乳房磁振造影,初始篩檢年齡下降至30歲,篩檢間隔縮短為半年。
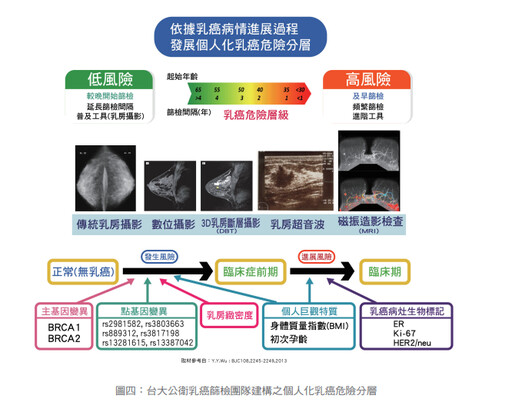
再或者,對於族群中前百分之十到二十的乳癌次高危險族群,其篩檢工具可建議改為乳房攝影術合併乳房超音波,而初始篩檢年齡下降至35歲,篩檢間隔則為一年。此外,對於族群中較不具乳癌危險的低風險族群,則建議其篩檢初始年齡自60歲開始,而篩檢間隔可拉長為10年接受一次篩檢即可。利用此乳癌風險為基礎建立的篩檢模式,相較於不篩檢,可以減少30%的篩檢間隔個案,也可較三年一次的大規模篩檢減少了8%的偽陽性個案,如此偵測率提高而且醫療成本反而減低,每拯救一個乳癌病人可減少成本約1萬1千元美金。(如表三)

數位雙胞胎的設計在將來可應用在乳癌篩檢
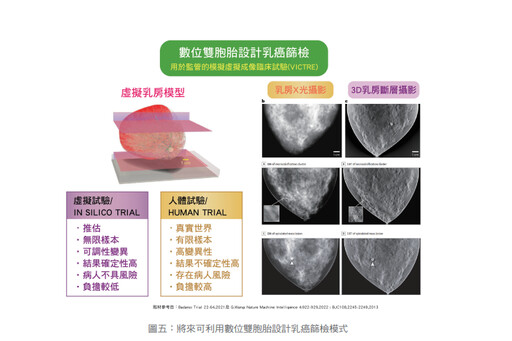
近年來,由於人工智慧(AI)的快速發達,在醫學影像方面的應用更是突飛猛進。過去要測試一種醫學影像用於篩檢或診斷,都需要繁雜的臨床試驗,曠日費時,又耗盡很多人力與時間,而今數位資訊的蓬勃發展,Badano等人在《BMC Trials》期刊中特別指出,利用數位雙胞胎的虛擬試驗(In Silico Trial, VICTRE)的好處,它與傳統臨床試驗相比,有無限樣本、可調性變異、結果確定性高、病人不具風險及負擔成本較低的好處。此種革命性發展,特別叫「數位雙胞胎設計」,可用的層面相當廣泛,當然可以用在乳癌篩檢方面(如圖五)。
結語
每年10月是國際乳癌防治月,如何及早發現乳癌、如何推廣乳癌篩檢、如何診斷乳癌患者,及如何進行完整治療、追蹤及復健,都是國人非常關心的議題,特別於明年開始政府增加預算要擴增篩檢年限,下修至40歲,上修至74歲,在癌症篩檢政策上,算是一次重大的變革與進步,相信可以偵測出更多早期的乳癌患者,使治療的成效更提升,活存率更高。
特別在精準醫學的時代,如何針對婦女罹患乳癌的風險分層,及評估風險的高低,進行不同的間隔、不同影像工具的篩檢,也是今後我們要努力的目標。相信在不久的將來,必能落實個人化、客製化的篩檢模式,使乳癌的活存率更高,此乃國人之福。
延伸閱讀:
.家族沒人有乳癌,我應該也沒事吧?常喝豆漿、吃豆乾容易得乳癌?沒檢查沒事,一檢查就罹癌?
.張金堅:HER2乳癌治療挑戰重重,備好武器療效佳
- 記者:常春月刊
- 更多健康新聞 »


