重症氣喘新福音!生物製劑治療更精準有效

氣喘治療初期,無論是一般氣喘還是嚴重氣喘患者,臨床上常使用吸入性類固醇和長效型支氣管擴張劑[1]來治療。如今隨著治療藥物的突破與進展,嚴重型氣喘已經朝向個人化的治療,患者可透過血液檢測確認氣喘型別,以調整治療方案,降低急性發作的風險。
全球約有 3-10% 患者屬嚴重氣喘[2] ,根據 2022 年台灣成人氣喘臨床照護指引,台灣有超過 200 萬氣喘患者[3],其中約有 12.4 萬人為嚴重氣喘患者[4]。氣喘可分為一般氣喘與嚴重型氣喘,兩者之間的差異,主要跟發炎細胞及其細胞素或發炎物質導致臨床症狀嚴重度不同而有所差別。

一般氣喘與嚴重氣喘大不同
亞東紀念醫院胸腔內科主任鄭世隆醫師表示,輕中度氣喘發炎狀況比較可以獲得控制,由於藥用量少、劑量輕,所以患者因急性發作甚至需住院的次數少;嚴重氣喘患者因用藥較多、劑量較重、甚至服用口服皮質類固醇,有些時候即使用到最大劑量,病情仍然無法獲得控制,甚至常常急性發作時需要住院治療。
鄭世隆醫師強調,氣喘患者最常見的症狀是嚴重夜咳,不僅影響工作效率,更對日常生活及品質造成影響。值得注意的是,患者一旦症狀嚴重、喘得厲害,臨床醫師僅能加重藥物以緩解症狀。雖然目前藥物可以有效控制病情,但副作用也相當大。
以口服皮質類固醇為例,長期服用會造成月亮臉、水牛肩、體質改變、免疫力下降、青光眼等副作用[5] ,更嚴重的是,如果類固醇劑量過高,會造成血糖過高、加重身體負擔等後遺症。藥物引起的不良反應可能造成的健康風險不容輕忽,也成為控制氣喘發作的重要課題。
嚴重氣喘每年醫療支出達 4.7 億
傳統藥物引起的副作用,除了會對健康帶來風險,也會加重醫療支出成本,特別是嚴重型氣喘。根據《2022 年台灣成人氣喘臨床照護指引》統計發現,台灣氣喘住院率在 2015 年為每 10 萬人口 55.1 人,平均住院日數為 6.4 天,醫療費用為 16,829 元,每年因氣喘住院的醫療費用高達 4.7 億元[6] 。
雖然從統計數字來看,台灣嚴重氣喘患者約有 12.4 萬人[4],但世界各地空污問題愈來愈嚴重,未來嚴重型氣喘患者勢必會逐漸增加,如此一來,醫療支出也會往上攀升。因此,早期診斷、早期發現,把握黃金治療期相當重要,可以預防一般氣喘走向嚴重氣喘。
氣喘治療走向精準治療,生物製劑帶來突破
過去醫學界在嚴重型氣喘治療上,並沒有過多治療藥物可選擇,只能用類固醇抑制呼吸道過度發炎的狀況。依據臨床經驗,有些患者確實可以透過類固醇緩解發炎症狀,但對氣喘情況較嚴重的患者來說,即使使用高劑量類固醇仍難以控制。
所幸,近幾年治療藥物有很大突破,阻斷發炎路徑的生物製劑上市後,為嚴重型氣喘患者帶來更好的治療方式。鄭世隆醫師表示,嚴重型氣喘分為由第二型發炎 (type 2 inflammation) 致病的第二型氣喘 (type 2 asthma),及非第二型氣喘 (non-type 2 asthma)。
尤其第二型發炎的氣喘患者,容易與其他第二型發炎疾病並存,包括異位性皮膚炎、慢性鼻竇炎合併鼻息肉、過敏性鼻炎及嗜酸性球肺阻塞等[7] ,氣喘發作的風險與嚴重度皆高於非第二型氣喘。
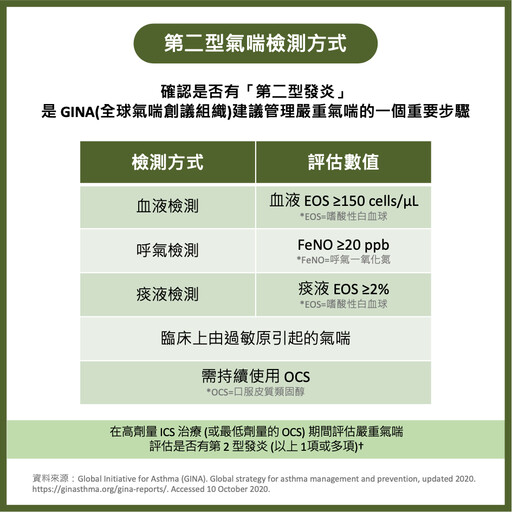
隨著新治療指標生物製劑的選項出現,氣喘也正邁入精準醫療的時代。相較於傳統治療,生物製劑具有更高的靶向性和效果。藉由抗發炎的藥物機轉作用阻斷細胞激素,對於血中嗜酸性白血球數較高的嚴重氣喘患者,能夠更有效改善氣喘的發炎狀況,穩定控制不佳的重度氣喘,並可減少急性惡化和住院率,以及口服類固醇的使用[8] ,改善患者的肺功能與生活品質[9] ,降低氣喘發作風險[10] 。
嚴重氣喘應遵守醫囑用藥,預防發作
值得注意的是,氣喘是氣管過敏引發的慢性發炎,患者必須規律則且穩定的使用藥物,才能預防氣喘發作。千萬別以為不咳、不喘就任意停藥,等到不舒服再吃藥,只會對氣管帶來更不好的影響,一旦急性發作時,可能需要使用更高劑量的藥物才能控制病情。
最後是嚴重氣喘患者,很容易因被診斷而不想用藥,這樣只會使氣喘變得更不穩定,這也是臨床醫師長期衛教的重點。畢竟當前的藥物已進展至精準治療的醫療新時代,無論是輕度、中度或重度患者,都需要遵守配合醫囑,才能攜手把病情控制得當。

2024 世界氣喘日-醫師籲:別把氣喘當感冒
鄭世隆醫師就臨床觀察發現,很多人把咳嗽誤以為感冒,因而錯失黃金治療期。每年 5 月第二個周二是「世界氣喘日」,全球氣喘倡議組織 (Global Initiative for Asthma, GINA) 將 2024 年主題訂為「氣喘教育賦權」(Asthma Education Empowers),強調透過適當的教育來控制疾病,並識別何時尋求醫療協助。
在世界氣喘日之際,鄭世隆醫師呼籲民眾,不要以為是感冒而輕忽咳嗽的嚴重性,或是把「咳」的理由合理化,例如咳嗽不容易好、免疫力較差等。一旦咳嗽超過三周以上,甚至產生呼吸困難,很可能已不是單純感冒,最好到醫院做詳細檢查。

文/江羚瑜 圖/楊紹楚
[1] https://ginasthma.org/world-asthma-day-2024/
[2] Chung KF, et al. Eur Respir J. 2014;43(2):343-373. 3. Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention, updated 2020. https://ginasthma.org/gina-reports/. Accessed 10 October 2020.
[3] 2022 台灣成人氣喘臨床照護指引 p.3
[4] Sumitra Shantakumar, Yu-Fan Ho, Li-Wen Tuan.,, et al., A retrospective observational study to characterize severe eosinophilic asthma in Taiwan. 2018, Eur Respiratory Soc. https://jtp.taiwan-pharma.org.tw/147/011.html
[5] Global Initiative for Asthma (GINA). 2020 GINA report, global strategy for asthma management and prevention. https://ginasthma.org/gina-reports/. Accessed 10 October 2020.
[6] 2022 台灣成人氣喘臨床照護指引 p.14
[7] Gandhi NA, et al. Nat Rev Drug Discov. 2016;15:35-50. Garudadri S, Woodruff PG. Ann Am Thorac Soc. 2018;15(suppl 4):S234-S238.
[8] 4-1. Rabe KF, et al. N Engl J Med. 2018;378(26):2475-2485. 4-2. DUPIXENT (dupilumab) [summary of product characteristics]. Paris, France: sanofi-aventis groupe; 2019. 4-3. Data on File. Sanofi Genzyme, Inc and Regeneron Pharmaceuticals, Inc.
[9] 5-1 Bourdin A, et al [published online ahead of print]. Allergy. 2020;10.1111/all.14611. doi:10.1111/all.14611. 5-2. Global Initiative for Asthma (GINA). Global strategy for asthma management and prevention, updated 2020. https://ginasthma.org/gina-reports/. Accessed 10 October 2020.
[10] 6-1. Bourdin A, et al [published online ahead of print]. Allergy. 2020;10.1111/all.14611. doi:10.1111/all.14611. 6-2. Castro M, et al. N Engl J Med. 2018;378(26):2486-2496.
- 記者:Heho編輯部
- 更多健康新聞 »


